Clinical Response and Remission in Patients With Severe Asthma Treated With Biologic Therapies
Referencia: Hansen S, Baastrup Søndergaard M, von Bülow A, Bjerrum AS, Schmid J, Rasmussen LM, Johnsen CR, Ingebrigtsen T, Håkansson KEJ, Johansson SL, Bisgaard M, Assing KD, Hilberg O, Ulrik C, Porsbjerg C. Clinical Response and Remission in Patients With Severe Asthma Treated With Biologic Therapies. Chest. 2024 Feb; 165(2): 253-266. doi: 10.1016/j.chest.2023.10.046. Epub 2023 Nov 3. PMID: 37925144.
Revisor: Francisco Javier Callejas González. Servicio de Neumología, Complejo Hospitalario Universitario de Albacete (CHUA).
Tema: Valoración de cuántos pacientes con asma grave tratados con terapia biológica logran la remisión clínica y qué predice la respuesta al tratamiento.
Palabras clave: Asma grave, terapia biológica, respuesta clínica, remisión clínica.
Resumen
El asma grave afecta aproximadamente del 5 % al 10 % de los pacientes con asma cuya enfermedad permanece no controlada a pesar del tratamiento inhalado controlador con dosis altas y en quienes otras causas, incluida el incumplimiento terapéutico, la técnica de inhalación inadecuada y la influencia de comorbilidades no tratadas, se han descartado1-5. El asma grave se asocia con una alta morbilidad, pérdida de calidad de vida y efectos secundarios iatrogénicos del tratamiento, en particular los corticosteroides orales (OCS), ya sea en ciclos intermitentes ocasionales para tratar las exacerbaciones o como terapia de mantenimiento (OCS de mantenimiento – mOCS)6,7.
Previamente, el tratamiento del asma se centraba en lograr el control de la enfermedad8,9. Sin embargo, con el desarrollo de nuevas terapias biológicas dirigidas a los mecanismos inflamatorios subyacentes, es natural considerar la remisión como un objetivo de tratamiento alcanzable en el asma grave. En reumatología se ha observado un cambio similar en el manejo de enfermedades. Los fármacos antirreumáticos modificadores de la enfermedad y las terapias biológicas dirigidas han transformado la visión sobre el curso de la artritis reumatoide desde una enfermedad crónica.
La remisión como resultado del tratamiento es clínicamente importante en dos niveles. En primer lugar, los pacientes que logran un control completo de su asma pueden tener un mejor pronóstico a largo plazo en términos de un riesgo reducido de deterioro excesivo de la función pulmonar y futuras exacerbaciones. En segundo lugar, los pacientes que logran la remisión clínica también pueden tener más posibilidades de reducir gradualmente la terapia biológica10. Por lo tanto, comprender la probabilidad y los predictores de la remisión es clínicamente importante y un paso clave hacia la descripción de las implicaciones beneficiosas a largo plazo de lograr la remisión a corto plazo con un tratamiento biológico.
Actualmente no existe un consenso claro sobre lo que constituye respuesta clínica o remisión en el asma grave, pero Menzies-Gow et al9 han propuesto una definición. Incluyen definiciones de remisión dentro y fuera del tratamiento, utilizando diferentes combinaciones y puntos de corte de ausencia de síntomas, ningún uso de OCS para el asma, estabilización de la función pulmonar y acuerdo entre el profesional de la salud y el paciente sobre la remisión evaluada durante un período de 12 meses.
El objetivo de los autores del presente estudio fue describir la efectividad en la vida real de la terapia biológica en el asma grave, evaluar la proporción de pacientes que lograban una respuesta clínica y una remisión clínica, e identificar predictores de falta de respuesta y remisión.
Para ello, fueron incluidos los pacientes en el Registro Danés de Asma Grave (DSAR), una cohorte nacional de todos los pacientes tratados con un biológico para el asma grave en Dinamarca11. La información de los pacientes en el DSAR se recopila de forma prospectiva y sigue un protocolo clínico con una visita inicial cuando se requiere un tratamiento biológico, al inicio, después de 4 y 12 meses de tratamiento, y posteriormente anualmente.
Para el análisis actual, se incluyeron pacientes sin tratamiento previo con biológicos que comenzaron la terapia biológica entre el 1 de enero de 2016 y el 31 de diciembre de 2021. Todos los pacientes, excepto dos, tenían 18 años de edad en el momento del inicio del tratamiento (los dos pacientes restantes tenían 16 y 17 años de edad, respectivamente). Los criterios de indicación para todas las terapias biológicas en Dinamarca se describen en la tabla 1, en la que, además de cumplir con los criterios para la terapia biológica (corticosteroides inhalados en dosis altas más un segundo controlador), la adherencia al tratamiento y una evaluación sistemática completa, todos los pacientes deben haber tenido, al menos, 2 exacerbaciones en los 12 meses anteriores o usar mOCS, al menos, el 50% del tiempo en los 12 meses anteriores para calificar para la terapia biológica. Se incluyeron pacientes que cumplían estos criterios y de los que se disponía de datos completos. Se presenta un diagrama de flujo de la población de estudio (figura 1).
Tabla 1. Criterios de indicación para todas las terapias biológicas en Dinamarca
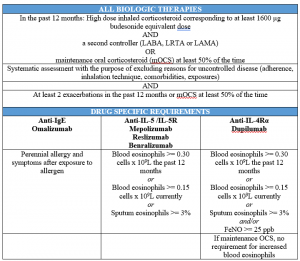
mOCS: maintenance oral corticosteroid, OCS: oral corticosteroid, ICS: inhaled corticosteroid, LABA: long-acting beta agonist, LAMA: long-acting muscarinic antagonist, LTRA: leukotriene receptor antagonist, FeNO: fractional exhaled nitric oxide
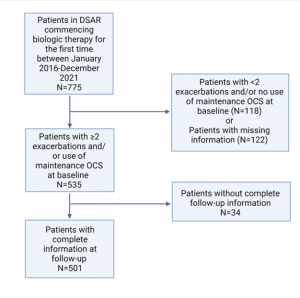
Figura 1. Diagrama de flujo de la población de estudio
El estudio actual evaluó dos niveles de respuesta al tratamiento después de 12 meses: respuesta clínica y remisión clínica. Para definir la respuesta clínica, aplicamos una definición que refleja la respuesta clínica que se percibiría como clínicamente relevante. Por lo tanto, en el ámbito clínico, una respuesta clínicamente relevante debe incluir un efecto sobre los criterios que establecen la indicación: ya sea exacerbaciones y/o uso de mOCS. La respuesta clínica se definió como: (1) una reducción de al menos el 50% en la tasa de exacerbaciones anualizada si la indicación se basó en ≧2 exacerbaciones en los 12 meses previos al tratamiento, y (2) una reducción de, al menos, el 50% en la dosis de OCS desde el inicio, si la indicación se basó en la necesidad de mOCS. Si un paciente cumplía ambos criterios, una reducción de las exacerbaciones de al menos el 50%, mientras se mantenía el uso de OCS, también se consideraba una respuesta clínicamente relevante, mientras que una reducción de la dosis de OCS sin una reducción de las exacerbaciones no lo era, ya que esto probablemente indicaría un tratamiento insuficiente. con OCS hasta cierto punto. La falta de respuesta se definió como pacientes que no cumplían los criterios de respuesta clínica, así como la interrupción o cambio de tratamiento antes de los 12 meses. Para la remisión clínica, se aplicó la definición propuesta por Menzies-Gow et al9, la remisión clínica en tratamiento después de 12 meses de tratamiento se definió como una ausencia total de exacerbaciones y necesidad de mOCS y síntomas bien controlados definidos como una puntuación en el Cuestionario de Control del Asma (ACQ-6) de ≦ 1.5 puntos tras 12 meses de tratamiento. La optimización y estabilización de la función pulmonar se interpretaron como una normalización de la función pulmonar (FEV1 > 80% del valor previsto).
En cuanto a los resultados obtenidos, de los 775 pacientes sin tratamiento biológico identificados en el DSAR, 501 cumplieron los criterios para el estudio actual (Figura 1). Las características iniciales de la población se resumen en la Tabla 1, y las indicaciones para iniciar la terapia biológica en toda la población del estudio se ilustran en la Figura 2.
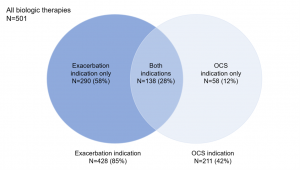
Figura 2. Indicaciones para iniciar la terapia biológica en el Registro Danés de Asma Grave
La eficacia general de la terapia biológica se muestra en la Figura 3. Después de 4 meses de tratamiento, la puntuación media del ACQ-6 había disminuido de 2,52 ± 1,22 a 1,54 ± 1,15; después de 12 meses, había disminuido a 1,47 ± 1,19, en comparación con el valor inicial, cumpliendo así la diferencia mínima clínicamente importante de un cambio de, al menos, 0,5. Se observó una mejora en el FEV1 de 2,24 ± 0,90 L a 2,49 ± 0,92 L después de 4 meses y a 2,42 ± 0,90 L después de 12 meses, lo cual fue estadísticamente significativo; los hallazgos alcanzaron una diferencia mínima clínicamente importante de 0,2 L después de 4 meses, pero no después de 12 meses. A los 12 meses de seguimiento, 325 pacientes (68%) no habían experimentado ninguna exacerbación relacionada con OCS desde que comenzaron el tratamiento biológico. Al inicio del estudio, 211 (42%) pacientes estaban tomando mOCS; después de 12 meses de seguimiento, 114 (25%) pacientes utilizaban mOCS.
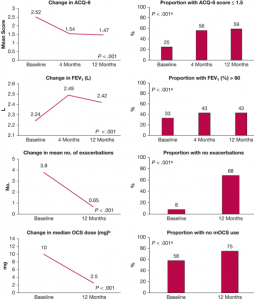
Figura 3. Efectividad de la terapia biológica sobre los resultados clínicos en el Registro Danés de Asma Grave (N = 501). aValores de P de la prueba t pareada o prueba de rangos con signos para variable continua y prueba de McNemar para variables categóricas que comparan el cambio entre el inicio y los 12 meses. bDosis mediana de OCS a los 12 meses presentada para los pacientes que estaban usando al inicio del estudio. Por tanto, aquellos que no lo utilizan a los 12 meses aportan un valor de 0 mg. mOCS = corticosteroide oral de mantenimiento; OCS = corticosteroide oral.
Después de 12 meses de tratamiento, 397 (79%) pacientes cumplieron los criterios del estudio de respuesta clínica en la indicación que fijó el tratamiento, mientras que 104 (21%) no tuvieron respuesta al tratamiento (Figura 4). Entre los 397 que respondieron clínicamente, 97 pacientes (24% de los que tuvieron una respuesta clínica, 19% de la población total del estudio) habían alcanzado la remisión clínica. Para las tres clases de fármacos individuales, la proporción de respuesta clínica varió del 72% en anti-IgE, 78% en anti-IL-5/IL-5R y 92% en anti-IL-4Ra, mientras que las proporciones de pacientes que alcanzaron la remisión en estos tres grupos fue del 6%, 19% y 30%, respectivamente (Figura 5).
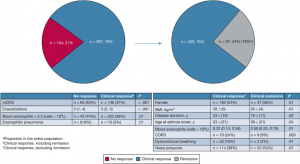
Figura 4. Patrón de respuesta y predictores de respuesta después de 12 meses de tratamiento con terapia biológica en pacientes sin tratamiento previo con biológicos en el Registro Danés de Asma Grave (N = 501). aProporción en toda la población. bRespuesta clínica, incluida la remisión. cRespuesta clínica, excluyendo remisión. mOCS = corticosteroide oral de mantenimiento.
En la población general, encontramos pocos factores predictivos iniciales de tener una respuesta clínica a la terapia biológica en comparación con ninguna respuesta (Figura 4). Los que no respondieron tenían más probabilidades de usar mOCS al inicio del estudio en comparación con los que respondieron clínicamente y tuvieron menos exacerbaciones. También eran menos propensos a tener eosinófilos en sangre ≧ 0,3 células 109/L y a tener neumonía eosinofílica. Los pacientes que lograron la remisión tenían más probabilidades de ser hombres, tener un IMC más bajo, ser mayores al inicio del asma, no usar mOCS, tener una puntuación ACQ-6 más baja, tener un FEV1 y un porcentaje de FEV1 más altos.
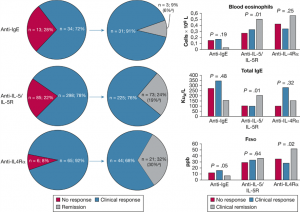
Figura 5. Patrón de respuesta después de 12 meses de tratamiento con terapia biológica y biomarcadores iniciales que predicen la remisión en cada clase de fármaco en comparación con pacientes con una respuesta clínica. aProporción en toda la población. FENO = fracción de óxido nítrico exhalado.
Con respecto a las clases de fármacos individuales, los biomarcadores que predijeron la remisión se ilustran en la Figura 5. La remisión en pacientes tratados con anti-IL-5/IL-5R se predijo mediante un valor inicial más alto de eosinófilos en sangre e IgE total más alta, mientras que la remisión en pacientes tratados con anti-IL-4Ra se predijo por niveles más altos de la fracción de óxido nítrico exhalado (FENO).
La respuesta temporal a la terapia biológica en pacientes con respuesta y remisión clínica se ilustra en la Figura 6. En los pacientes que obtuvieron una respuesta clínica al tratamiento, el 17% tenía una puntuación ACQ-6 inicial ≦ 1,5; esta puntuación mejoró al 50% después de 4 meses y disminuyó ligeramente al 48% después de 12 meses. En los pacientes que lograron la remisión, la proporción con una puntuación ACQ-6 ≦ 1,5 pasó del 47% al inicio al 89% después de 4 meses. Para el porcentaje de FEV1 previsto, la proporción de pacientes con FEV1 > 80% en pacientes que obtuvieron una respuesta clínica fue del 25 % al inicio, del 29 % después de 4 meses y del 28% doce meses después. En los pacientes que alcanzaron la remisión, la proporción con FEV1 > 80% mejoró del 65% al inicio, al 92% después de 4 meses. Después de 12 meses de tratamiento, el 65% de los pacientes que obtuvieron una respuesta clínica no habían tenido ninguna exacerbación y el 75% de los pacientes no utilizaban mOCS.
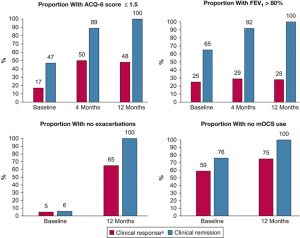
Figura 6. Respuesta temporal en pacientes con respuesta clínica y remisión clínica: Proporción de pacientes con puntuación ACQ-6 ≦ 1,5, FEV1 > 80%, sin exacerbaciones y sin uso de corticosteroides orales de mantenimiento a los 4 y 12 meses de seguimiento. ACQ-6 = Cuestionario de control del asma de seis preguntas; mOCS = corticosteroide oral de mantenimiento.
Respecto a la discusión de los resultados, en la cohorte DSAR de todos los pacientes tratados con un biológico en Dinamarca, los autores encontraron que la mayoría de los pacientes (79%) obtuvieron una respuesta clínicamente relevante en los resultados que establecieron la indicación de la terapia biológica después de 12 meses de tratamiento. Además, aproximadamente una quinta parte de todos los pacientes lograron la remisión clínica con el tratamiento con eliminación de las exacerbaciones, sin uso de mOCS, una puntuación ACQ-6 ≦ 1,5 y una normalización de la función pulmonar (> 80% del valor previsto). En conjunto, los hallazgos mostraron un efecto beneficioso en la mayoría de los pacientes con asma grave, que cumplen con los criterios para el uso de productos biológicos y, además, indican que lograr la remisión del tratamiento es, de hecho, un objetivo realista en una proporción de pacientes.
Los resultados actuales están en línea con dos análisis post hoc de estudios con dupilumab12 y benralizumab13 que informaron proporciones de remisión del 15% al 20% utilizando definiciones de remisión similares a las de este estudio. Un estudio publicado recientemente basado en datos de la vida real en Alemania identificó que el 32% de los pacientes habían alcanzado la remisión después de 1 año de tratamiento, con el 14%, el 38% y el 23% logró la remisión en pacientes tratados con anti-IgE, anti-IL5/IL-5R y anti-IL4Ra, respectivamente14, aunque su definición de remisión se basaba en una puntuación > 20 en el Asthma Control Test (ACT) y en una mejora en el FEV1 de > 100 ml, lo que podría explicar los mejores resultados de este estudio respecto al aquí comentado.
Además, los autores observaron que un IMC más bajo aumentaba las posibilidades de lograr la remisión clínica, lo que se corresponde con el hecho de que la obesidad como comorbilidad no controlada afecta negativamente el control del asma y puede estar asociada con una menor capacidad de respuesta a los esteroides15.
En cuanto a los biomarcadores, los autores observaron una asociación positiva entre el recuento de eosinófilos en sangre al inicio y en remisión en los análisis de las terapias biológicas a nivel individual, lo que confirma los hallazgos encontrados en estudios previos que indicaban que los pacientes con asma grave y una mayor carga de biomarcadores TH2 son los que más se benefician de la terapia biológica14,16,17. Además, la IgE total predijo la remisión en anti-IL-5/IL-5R, mientras que el nivel del FENO predijo la remisión en anti-IL-4Ra. Sin embargo, en el análisis multivariado, el recuento de eosinófilos en sangre no permaneció como un predictor independiente en el conjunto completo de datos de todas las clases de fármacos combinados. Preferiblemente, se deberían haber realizado análisis multivariados en las clases de fármacos individuales, pero no incluyeron suficientes pacientes tratados con anti-IgE y anti-IL-4Ra para realizar un análisis estadístico significativo. El uso de biomarcadores de tipo 2 para identificar pacientes que representan fenotipos impulsados específicamente por IL-5 e IL-4/IL-13, respectivamente, es importante, ya que los resultados de este estudio indican que estos grupos de pacientes se beneficiarán en particular de las intervenciones dirigidas a estas citocinas. Por ello, este tema merece una mayor investigación y debe abordarse en cohortes más grandes o en análisis de datos agrupados de múltiples registros.
Una de las mayores fortalezas del estudio reside en la cohorte numerosa de los pacientes seleccionados (> 500), pero, por el contrario, la principal limitación del estudio se refiere a la ausencia de un brazo de control, que restringe la capacidad de los investigadores de atribuir los efectos observados del tratamiento únicamente al tratamiento, así como la falta de todos los datos en algunos pacientes (el registro constaba de 775 pacientes, pero solamente disponían de los datos completos de 500 de ellos, un 65% del total del registro danés).
Los autores concluyen que en la cohorte actual, la remisión se pudo lograr en aproximadamente uno de cada cinco pacientes. Las posibilidades de remisión parecían ser mejores con el inicio más temprano de la terapia biológica; es decir, en pacientes con una duración más corta de la enfermedad y una enfermedad menos grave con menos remodelación de las vías respiratorias y obstrucción fija del flujo de aire, y menos uso de mOCS. Estos hallazgos sugieren que el inicio más temprano de terapias biológicas puede traducirse en mejores resultados del tratamiento a corto plazo, y sugieren que el siguiente paso es comprender si lograr la remisión también se traduce en mejores resultados a largo plazo, control sostenido del asma y función pulmonar preservada y, en última instancia, en la capacidad de reducir o suspender la terapia biológica.
Comentario
Este registro danés de vida real de 501 pacientes con asma grave muestra que la mayoría de los pacientes (79%) que iniciaron terapia biológica obtuvieron una respuesta favorable en el resultado que marcó la indicación de terapia biológica después de 12 meses de tratamiento. Además, la remisión clínica durante el tratamiento fue un objetivo de tratamiento alcanzable, pues el 19 % de los pacientes entró en remisión después de 12 meses de tratamiento.
Destacar que las posibilidades de remisión fueron mayores en pacientes con una duración más corta de la enfermedad y una enfermedad menos grave, lo que sugiere que la intervención temprana es importante para lograr resultados óptimos.
Pero a posteriori, es necesario explorar el impacto clínico a largo plazo de lograr la remisión clínica durante el tratamiento (control sostenido del asma y función pulmonar preservada e, incluso, en la capacidad de reducir o suspender la terapia biológica), para lo que se precisa de la realización de más estudios.
Bibliografía
- Hansen S, Baastrup Søndergaard M, von Bülow A, Bjerrum AS, Schmid J, Rasmussen LM, Johnsen CR, Ingebrigtsen T, Håkansson KEJ, Johansson SL, Bisgaard M, Assing KD, Hilberg O, Ulrik C, Porsbjerg C. Clinical Response and Remission in Patients With Severe Asthma Treated With Biologic Therapies. Chest. 2024 Feb; 165(2): 253-266. doi: 10.1016/j.chest.2023.10.046. Epub 2023 Nov 3. PMID: 37925144.
- Porsbjerg C, Ulrik C, Skjold T, et al. Nordic consensus statement on the systematic assessment and management of possible severe asthma in adults. Eur Clin Respir J. 2018;5(1):1440868.
- Reddel HK, Bacharier LB, Bateman ED, et al. Global initiative for asthma strategy 2021: Executive summary and rationale for key changes. Am J Respir Crit Care Med. 2022;205(1):17-35.
- Chung KF, Wenzel SE, Brozek JL, et al. International ERS/ATS guidelines on definition, evaluation and treatment of severe asthma. Eur Respir J. 2014;43(2): 343-373.
- Bel EH, Sousa A, Fleming L, et al. Diagnosis and definition of severe refractory asthma: an international consensus statement from the Innovative Medicine Initiative (IMI). Thorax. 2011;66(10):910-917.
- Volmer T, Effenberger T, Trautner C, Buhl R. Consequences of long-term oral corticosteroid therapy and its side-effects in severe asthma in adults: a focused review of the impact data in the literature. Eur Respir J. 2018;52(4):1800703.
- Sullivan PW, Ghushchyan VH, Globe G, Schatz M. Oral corticosteroid exposure and adverse effects in asthmatic patients. J Allergy Clin Immunol. 2018;141(1): 110-116.e7.
- Thomas D, McDonald VM, Pavord ID, Gibson PG. Asthma remission—what is it and how can it be achieved? Eur Respir J. 2022;60:2102583.
- Menzies-Gow A, Bafadhel M, Busse WW, et al. An expert consensus framework for asthma remission as a treatment goal. J Allergy Clin Immunol. 2020;145(3): 757-765.
- Hamada K, Oishi K, Murata Y, Hirano T, Matsunaga K. Feasibility of discontinuing biologics in severe asthma: an algorithmic approach. J Asthma Allergy. 2021;14: 1463-1471.
- Hansen S, Hilberg O, Ulrik CS, et al. The Danish Severe Asthma Register: an electronic platform for severe asthma management and research. Eur Clin Respir J. 2021;8(1):1842117.
- Pavord I, Busse W, Israel E, et al. Dupilumab treatment leads to clinical asthma remission in patients with uncontrolled moderate-to-severe asthma with type 2 inflammation. J Allergy Clin Immunol. 2021;147(2):AB4.
- Menzies-Gow A, Hoyte FL, Price DB, et al. Clinical remission in severe asthma: a pooled post hoc analysis of the patient journey with benralizumab. Adv Ther. 2022;39(5):2065-2084.
- Milger K, Suhling H, Skowasch D, et al. Response to biologics and clinical remission in the adult German Asthma Net Severe Asthma Registry Cohort. J Allergy Clin Immunol Pract. 2023;11(9): 2701-2712.e2.
- Porsbjerg C, Menzies-Gow A. Co-morbidities in severe asthma: clinical impact and management. Respirology. 2017;22(4):651-661.
- Couillard S, Côté A. Predicting on-biologic remission in asthma: insight from the airways. 2023;163(6):1341-1343.
- Soendergaard MB, Hansen S, Bjerrum A-S, et al. Complete response to anti-interleukin-5 biologics in a real- life setting: results from the nationwide Danish Severe Asthma Register. ERJ Open Res. 2022;8(4):00238-2022.